Lichen sclerosus
| Klassifikation nach ICD-10 | |
|---|---|
| L90.0 | Lichen sclerosus et atrophicus (exkl. Lichen sclerosus der äußeren Genitalorgane) |
| N48.0 | Leukoplakie des Penis Balanitis xerotica obliterans Kraurosis des Penis |
| N90.4 | Leukoplakie der Vulva Craurosis vulvae Dystrophie der Vulva |
| ICD-10 online (WHO-Version 2019) | |
Der Lichen sclerosus, aus griechisch λειχήν leichén ‚Flechte‘ und σκληρός sklerós ‚trocken‘, ‚hart‘, ist eine nicht ansteckende Hauterkrankung ungeklärter Ursache. Sie führt zu fleckigen weißen Hautveränderungen mit Sklerose (Vernarbung) der Dermis (Lederhaut), die meistens im Genitalbereich auftreten und in einigen Fällen stark jucken. Am häufigsten sind Frauen während der oder nach den Wechseljahren betroffen, seltener auch Männer und Kinder. Anhand des typischen Beschwerdebildes ist die Diagnose meist durch eine einfache ärztliche Untersuchung möglich. Die Behandlung erfolgt üblicherweise mit Kortisoncreme, der Krankheitsverlauf ist zumeist langwierig.
Die häufig gleichbedeutend verwendete Bezeichnung Lichen sclerosus et atrophicus gilt seit dem Jahr 2006 als veraltet gemäß der ISSVD (Internationale Gesellschaft zur Erforschung der Vulvovaginalkrankheit). Die Bezeichnungen Kraurosis vulvae bzw. penis (Lichen sclerosus der Vulva bzw. des Penis) und Balanitis xerotica obliterans (Lichen sclerosus der Eichel) gelten ebenfalls als veraltet,[1] auch wenn sie in der Klassifikation nach ICD-10 weiterhin geführt werden (s. Kasten). Weniger übliche Bezeichnungen für die Krankheit sind Lichen albus und Weißfleckenkrankheit.
Der in diesem Zusammenhang häufig verwendete Begriff der Leukoplakie bezeichnet keine Diagnose, sondern das Symptom weißer, plaqueartiger Hautveränderungen, die im Rahmen eines Lichen sclerosus, aber auch anderer Hauterkrankungen auftreten können.
Verbreitung
[Bearbeiten | Quelltext bearbeiten]Der Lichen sclerosus ist eine sehr unterschiedlich weit verbreitete Erkrankung, von der Frauen deutlich häufiger betroffen sind als Männer. Bei beiden Geschlechtern besteht ein früher Altersgipfel vor der Pubertät, häufiger tritt die Erkrankung jedoch im Erwachsenenalter bei Frauen während oder nach den Wechseljahren und bei Männern im mittleren Alter auf. Die Prävalenz wird für Frauen mit bis zu 3 %,[2] für Mädchen (vor Einsetzen der Regelblutung) mit 0,1 %[3] und für Männer mit bis zu 0,07 %[4] angegeben.
Ursache
[Bearbeiten | Quelltext bearbeiten]Die Ursache der Erkrankung gilt als weitgehend ungeklärt, verschiedene Faktoren werden diskutiert:
- Autoimmunität und veränderte Immunantwort: Für einen autoimmunologischen Mechanismus sprechen das für Autoimmunerkrankungen typische häufigere Auftreten der Krankheit bei Frauen. Zudem liegt bei erkrankten Frauen häufig eine Assoziation mit anderen Autoimmunerkrankungen vor, im Speziellen mit einer Autoimmun-Thyreoiditis (-Schilddrüsenentzündung).[5] Autoantikörper gegen körpereigene Gewebsstrukturen wurden bei erkrankten Frauen und Männern nachgewiesen.[6]
Darüber hinaus besteht bei Erkrankten durch eine veränderte Bildung von Immunrezeptoren und Entzündungsmediatoren offenbar eine gestörte Immunantwort, die das Entstehen der Krankheit begünstigt.[7]
- Genetik: Ca. 10 % der Patientinnen haben ebenfalls an Lichen sclerosus erkrankte Familienmitglieder.[8] Träger(innen) bestimmter, für die Steuerung der individuellen Immunantwort verantwortlicher Klasse II-HLA-Gene sind häufiger von der Krankheit betroffen als andere.[9]
- Chronische Irritation und Trauma: Hierfür spricht unter anderem das in einer Vielzahl der Fälle positive Köbner-Phänomen (neue Läsionen können durch Kratzen hervorgerufen werden). Als mögliche chronisch-irritative Reize werden enge Kleidung, das Klima einer „feuchten Kammer“ unter der Vorhaut und Urin[10] diskutiert. Ein erhöhtes Erkrankungsrisiko besteht auch nach Verletzungen und Operationen im Genitalbereich und beim Tragen von Intimschmuck.[11]
- Infektionen: Gelegentlich tritt die Erkrankung zusammen mit bestimmten Infektionen auf, z. B. durch Borrelia burgdorferi, Epstein-Barr-Virus (EBV), Humane Papillomaviren (HPV) und Hepatitis-C-Virus (HCV). Ein direkter Zusammenhang mit der Krankheitsentstehung gilt jedoch jeweils nicht als erwiesen.
- Hormonelle Einflüsse: Hinweisend hierfür ist das häufige Auftreten des Lichen sclerosus bei Frauen während oder nach den Wechseljahren sowie nach Einnahme von bestimmten oralen Kontrazeptiva („Anti-Baby-Pille“).[12] Dabei werden sowohl eine direkte Hormonwirkung auf die (Schleim-)Haut und Unterhaut als auch hormonelle Einflüsse auf das Immunsystem diskutiert. Außerdem wird eine höhere Anfälligkeit der Genital(schleim)haut gegenüber mechanischen Reizen durch verminderte Sekretbildung und Gleitfähigkeit vermutet.
Krankheitsentstehung
[Bearbeiten | Quelltext bearbeiten]Die genannten Faktoren regen Lymphozyten vom Typ TH1, eine Untergruppe der weißen Blutkörperchen, dazu an, in die Dermis einzuwandern. Dort lösen sie eine chronische Entzündungsreaktion aus, die zur Atrophie und Sklerose der Haut in den betroffenen Arealen führt. Im geschädigten Gewebe wurden Biomarker der zellulären Hypoxie (Sauerstoffmangel) gefunden.[13]
Klinisches Erscheinungsbild
[Bearbeiten | Quelltext bearbeiten]Die Krankheit manifestiert sich zumeist symmetrisch bei Frauen vor allem an den Innenseiten der großen und den kleinen Schamlippen, der Klitorisvorhaut und der hinteren Kommissur, bei Männern an der Vorhaut, der Eichel, im Sulcus coronarius und am Penisschaft (Lichen sclerosus genitalis).[14] Bei ca. einem Drittel der Patientinnen mit genitalen Läsionen besteht außerdem eine Beteiligung der Damm- und Perianalregion (Lichen sclerosus anogenitalis). Ca. 10 %[15] der Patientinnen entwickeln zusätzlich zu den genitalen Läsionen Manifestationen am Rumpf einschließlich Hals und Leisten, an den Armen und – seltener – den Beinen oder der Gesichts- oder Kopfhaut (Lichen sclerosus extragenitalis). Ein isolierter extragenitaler Befall ohne gleichzeitig bestehende genitale Läsionen ist sehr selten, ebenso wie die Beteiligung der Perianalregion und extragenitale Manifestationen bei männlichen Patienten.
Die primären Hautveränderungen bestehen in flachen und gelegentlich faltigen, porzellanartig weißen Papeln oder Plaques, evtl. mit punktförmigen Einziehungen der Haarfollikel. In der Umgebung bestehen häufig ein Erythem (Hautrötung), hyperkeratotische (überschießend verhornende) Hautareale und insbesondere bei Mädchen Ekchymosen (kleinfleckige Schleimhautblutungen). Selten und dann zumeist im Rahmen eines extragenitalen Lichen sclerosus treten blasige Läsionen auf (bullöser Lichen sclerosus). Der anogenitale Befall geht bei Mädchen und Frauen häufig mit starkem Juckreiz einher. Sekundär in den Läsionen entstandene (Schleim-)Hautdefekte können je nach Lokalisation zu Schmerzen beim Wasserlassen, Stuhlgang oder Geschlechtsverkehr führen, bei fortschreitender Vernarbung könne bei beiden Geschlechtern ggf. funktionseinschränkende Verwachsungen im äußeren Urogenitaltrakt resultieren.
Der Krankheitsverlauf ohne Therapie ist chronisch und gelegentlich schubweise mit symptomärmeren Intervallen. Spontanremissionen kommen vor.
-
Lichen sclerosus genitalis der Vulva
-
Lichen sclerosus genitalis der Vorhaut
-
Lichen sclerosus genitalis der Eichel
Mögliche Differentialdiagnosen des klinischen Erscheinungsbildes:
- Lichen ruber planus
- Vernarbendes Schleimhautpemphigoid
- Psoriasis inversa
- Vitiligo
- Morphea
- Plasmazell-Vulvitis bzw. -Balanitis
- Vulväre bzw. Penile intraepitheliale Neoplasie (VIN/ PeIN)
- Plattenepithelkarzinom (weißer Hautkrebs) der Vulva bzw. des Penis
Komplikationen
[Bearbeiten | Quelltext bearbeiten]Infektionen: Durch (Schleim-)Hautdefekte werden bakterielle und Pilzinfektionen begünstigt, welche das krankheitsspezifische Beschwerdebild überlagern können
Vernarbung und Verwachsungen: Bei Frauen können Pseudozysten der Klitoris oder eine Vaginalstenose (Verengung des Vaginaleingangs), bei Männern Adhäsionen (Verklebungen) zwischen Eichel und innerem Blatt der Vorhaut, eine Meatusstenose (Verengung der Harnröhrenmündung) oder Harnröhrenstrikturen (Verengung der Harnröhre) resultieren. Die häufigste Komplikation bei Jungen und Männern ist eine Phimose (Vorhautverengung)
Sensibilitätsstörungen: Auch nach erfolgreicher Behandlung können von den Patienten als brennend empfundene Schmerzen oder Missempfindungen im Genitalbereich weiterbestehen (Vulvodynie bzw. Penodynie)[16]
Hautkrebs: Gegenüber der Normalbevölkerung besteht für Patienten mit Lichen sclerosus genitalis um ca. 5 % erhöhtes Risiko, ein Plattenepithelkarzinom der Vulva bzw. des Penis zu entwickeln[17]
Diagnose
[Bearbeiten | Quelltext bearbeiten]Bei der ärztlichen Untersuchung kann die Diagnose oft anhand des klinischen Bildes gestellt werden, in einigen Fällen kann jedoch eine Biopsie (Entnahme einer Gewebeprobe) mit histopathologischer (lichtmikroskopischer) Untersuchung notwendig sein. Von der British Association of Dermatologists wird eine bioptische Untersuchung in folgenden Fällen empfohlen:
- Verdacht auf einen bösartigen Tumor bei lange bestehenden hyperkeratotischen, erythematösen oder auffällig pigmentierten Läsionen
- trotz Therapie weiterbestehende Läsionen
- vor Einleitung einer anderen als der Standardtherapie mit Kortison (inklusive urologisch-operativer Eingriffe)
- bei Durchführung einer Zirkumzision (Resektion der Vorhaut mit Einsendung des Resektats zur histopathologischen Untersuchung)
- bei Verdacht auf einen extragenitalen Lichen sclerosus[16]
Bei Kindern sollte nur in Ausnahmefällen eine Biopsie entnommen werden.[18]
Eine Untersuchung auf eventuell zusätzlich vorliegende Autoimmunerkrankungen gilt nur bei entsprechendem klinischen Verdacht als erforderlich. Eine Erregerdiagnostik kann bei therapieresistenten Läsionen zur Abklärung möglicher Differentialdiagnosen oder bei Verdacht auf eine sekundäre Infektion erfolgen.[16]
Pathologie
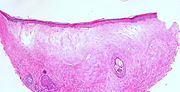
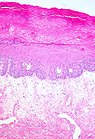
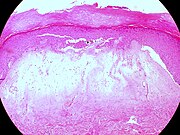
[Bearbeiten | Quelltext bearbeiten]Typische histopathologische Merkmale des Lichen sclerosus sind eine Atrophie der Epidermis mit vakuolärer Degeneration der Keratinozyten (hornbildende Zellen der Epidermis) in der basalen Zellschicht und Sklerose der korrespondierenden Dermis. Der Sklerosezone grenzt zur Tiefe ein zumeist bandartig angeordnetes Entzündungsinfiltrat aus Lymphozyten an. Weitere mögliche Veränderungen sind eine unregelmäßige Akanthose (Verbreiterung des Stratum spinosum der Epidermis) und Hyperkeratose der Epidermis (hypertrophische Form), auf behaarter Haut mit Hyperkeratosen der Haarfollikel.[19]
In extragenitalen Läsionen fehlt häufig die Atrophie und das Entzündungsinfiltrat kann eosinophile Granulozyten enthalten. In der Dermis zeigen sich hier häufiger aufgeweitete kleine Blutgefäße.[20][21] Klinisch bullöse Läsionen gehen mit einem dermalen Ödem bis hin zur subepidermalen Blasenbildung einher.
-
Lichen sclerosus (atrophische Form)
-
Lichen sclerosus (atrophische Form)
-
Lichen sclerosus (hypertrophische Form)
-
Lichen sclerosus (hypertrophische Form)
-
Lichen sclerosus mit follikulärer Hyperkeratose
Mögliche Differentialdiagnosen des histologischen Erscheinungsbildes:
- Lichen ruber planus
- Vernarbendes Schleimhautpemphigoid
- Mycosis fungoides
Behandlung
[Bearbeiten | Quelltext bearbeiten]Durch den häufig chronischen Verlauf erfordern Therapie und Nachsorge des Lichen sclerosus ein langfristiges Konzept unter Einbindung und Schulung der Patienten. Ein früher Therapiebeginn sollte aufgrund der in frühen Läsionen besseren Heilungschancen angestrebt werden.
Medikamentöse Therapie
[Bearbeiten | Quelltext bearbeiten]Für beide Geschlechter wird eine dreimonatige lokale Therapie mit hochpotentem Kortison (z. B. Clobetasolpropionat 0,05 %) als Salbe oder Creme empfohlen. Diese wird je nach Therapieansprechen in reduzierter Dosierung und/oder geringerer Applikationsfrequenz als Erhaltungstherapie fortgeführt, um kortisontypische Nebenwirkungen wie das Dünnerwerden der Haut zu reduzieren. Die lokale Kortisontherapie gilt in entsprechender Dosierung auch bei Kindern als unbedenklich. Der Therapieerfolg sollte nach einer Dauer von drei Monaten kontrolliert werden, ggf. mit einer Änderung der Therapiestrategie bei Nichtansprechen und erneuter Kontrolle nach weiteren sechs Monaten. Danach sollten auch aufgrund des erhöhten Karzinomrisikos Kontrollen in ggf. größeren Abständen stattfinden.
Bei Nichtansprechen auf Kortison als Salbe oder Creme und in der Erhaltungstherapie können alternativ die Calcineurinantagonisten Tacrolimus und Pimecrolimus lokal eingesetzt werden, zur Reduktion von therapieresistentem Juckreiz sind Steroidinjektionen in Einzelläsionen möglich. Weitere nichtchirurgische Therapieoptionen, die je nach Fallkonstellation und Nebenwirkungsprofil zu wählen und unterschiedlich gut erprobt bzw. erfolgversprechend sind, bestehen in der lokalen und oralen Gabe von Retinoiden, weiterhin Antihistaminika, Methotrexat, Fumarsäure, Hydroxycarbamid, Ciclosporin, TNF-α-Antagonisten und PUVA (Psoralen plus UV-A).
Chirurgische Therapie
[Bearbeiten | Quelltext bearbeiten]Bei Männern mit Beteiligung der Vorhaut führt eine Zirkumzision, ggf. nach einem initialen medikamentösen Therapieversuch, in den meisten Fällen innerhalb von maximal zwei Jahren postoperativ zur langfristigen Heilung. Bei Frauen sind chirurgische Maßnahmen zur Therapie des Lichen sclerosus aufgrund des damit verbundenen hohen Rezidivrisikos nicht üblich, funktionseinschränkende Veränderungen des Urogenitaltraktes bedürfen unter Umständen jedoch bei beiden Geschlechtern einer chirurgischen Korrektur. Verklebungen beispielsweise zwischen der Eichel und innerem Blatt der Vorhaut können evtl. mittels Laser gelöst werden.[22]
Unterstützende Maßnahmen
[Bearbeiten | Quelltext bearbeiten]Fetthaltige Salben und Öle unterstützen die allgemeine Hautpflege, von der Verwendung hautreizender Parfums, Seifen und Dusch- oder Intimwaschmittel wird abgeraten. Ebenso sollte übermäßige mechanische Belastung der betroffenen Hautareale z. B. durch stark scheuernde Unterwäsche, evtl. auch bestimmte Sportarten, vermieden werden. Bei perianaler Beteiligung mit schmerzhafter Darmentleerung können verdauungsregulierende Maßnahmen den Stuhlgang erleichtern.
Eine Information der Patienten hinsichtlich vorbeugender Maßnahmen und familiärer Häufung sowie ggf. eine Anweisung im korrekten Auftragen von Salben oder Cremes sollten ebenso erfolgen wie eine Sensibilisierung für das erhöhte Risiko eines genitalen Plattenepithelkarzinoms inklusive der dafür typischen Anzeichen.[18]
Psyche
[Bearbeiten | Quelltext bearbeiten]Der Juckreiz im Intimbereich und der daraus resultierende Zwang, sich zu kratzen, können von betroffenen Patienten als beschämend empfunden werden. Funktionelle Beeinträchtigungen beim Wasserlassen, Stuhlgang oder Geschlechtsverkehr mindern bei beiden Geschlechtern die Lebensqualität, in sexueller Hinsicht können sich je nach Ausprägung genitaler Hautläsionen auch kosmetische Bedenken ergeben. Psychosexuelle Beschwerden können dabei auch nach erfolgreicher Behandlung der Krankheit fortbestehen.[23] Eine begleitende Psychotherapie oder die Teilnahme in einer Selbsthilfegruppe können unter diesen Umständen eine sinnvolle Ergänzung zur symptomatischen Therapie darstellen.[24]
Literatur
[Bearbeiten | Quelltext bearbeiten]- F.M. Lewis, F.M. Tatnall, S.S. Velangi, C.B. Bunker, A. Kumar: British Association of Dermatologists guidelines for the management of lichen sclerosus, 2018. In: British Journal of Dermatology. Band 178, Nr. 4, April 2018, ISSN 0007-0963, S. 839–853, doi:10.1111/bjd.16241, PMID 29313888.
- Gudula Kirtschig et al.: European Dermatology Forum Guideline on Lichen sclerosus. (PDF) In: European Dermatology Forum. 30. März 2018, abgerufen am 5. Januar 2020.
- Eduardo Calonje, Thomas Brenn, Alexander Lazar, Steven D. Billings: McKee's pathology of the skin with clinical correlations. Fifth edition Auflage. Elsevier, ohne Ort 2020, ISBN 978-0-7020-7552-0, S. 486–490.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Gudula Kirtschig: Lichen sclerosus – Beratungsanlass, Diagnose und therapeutisches Procedere. In: Deutsches Ärzteblatt Online, September 2016
- Verein Lichen Sclerosus, Schweiz
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ F.M. Lewis, F.M. Tatnall, S.S. Velangi, C.B. Bunker, A. Kumar: British Association of Dermatologists guidelines for the management of lichen sclerosus, 2018. In: British Journal of Dermatology. Band 178, Nr. 4, April 2018, ISSN 0007-0963, S. 839–853, doi:10.1111/bjd.16241, PMID 29313888.
- ↑ Arthur Leibovitz, Vladimir Kaplun, Nadya Saposhnicov, Beni Habot: Vulvovaginal examinations in elderly nursing home women residents. In: Archives of Gerontology and Geriatrics. Band 31, Nr. 1, August 2000, S. 1–4, doi:10.1016/S0167-4943(00)00059-5, PMID 10989157 (elsevier.com [abgerufen am 4. Januar 2020]).
- ↑ Jenny Powell, Fenella Wojnarowska: Childhood vulvar lichen sclerosus: An increasingly common problem. In: Journal of the American Academy of Dermatology. Band 44, Nr. 5, Mai 2001, S. 803–806, doi:10.1067/mjd.2001.113474, PMID 11312428 (elsevier.com [abgerufen am 4. Januar 2020]).
- ↑ William S. Kizer, Troy Prarie, Allen F. Morey: Balanitis Xerotica Obliterans: Epidemiologic Distribution in an Equal Access Health Care System:. In: Southern Medical Journal. Band 96, Nr. 1, Januar 2003, ISSN 0038-4348, S. 9–11, doi:10.1097/00007611-200301000-00004, PMID 12602705 (wkhealth.com [abgerufen am 4. Januar 2020]).
- ↑ Debra L. Birenbaum, Roger C. Young: High prevalence of thyroid disease in patients with lichen sclerosus. In: The Journal of Reproductive Medicine. Band 52, Nr. 1, Januar 2007, ISSN 0024-7758, S. 28–30, PMID 17286064.
- ↑ Noritaka Oyama, Ien Chan, Sallie M Neill, Takahiro Hamada, Andrew P South: Autoantibodies to extracellular matrix protein 1 in lichen sclerosus. In: The Lancet. Band 362, Nr. 9378, Juli 2003, S. 118–123, doi:10.1016/S0140-6736(03)13863-9, PMID 12867112 (elsevier.com [abgerufen am 4. Januar 2020]).
- ↑ Adrian Pilatz, Bora Altinkilic, Eileen Schormann, Lavinia Maegel, Nicole Izykowski: Congenital Phimosis in Patients With and Without Lichen Sclerosus: Distinct Expression Patterns of Tissue Remodeling Associated Genes. In: Journal of Urology. Band 189, Januar 2013, ISSN 0022-5347, S. 268–274, doi:10.1016/j.juro.2012.09.010, PMID 23174236.
- ↑ V. Sherman, T. McPherson, M. Baldo, A. Salim, Xh. Gao: The high rate of familial lichen sclerosus suggests a genetic contribution: an observational cohort study. In: Journal of the European Academy of Dermatology and Venereology. Februar 2010, doi:10.1111/j.1468-3083.2010.03572.x, PMID 20202060.
- ↑ P. Marren, J. Jell, F.M. Charnock, M. Bunce, K. Welsh: The association between lichen sclerosus and antigens of the HLA system. In: British Journal of Dermatology. Band 132, Nr. 2, 29. Juli 2006, S. 197–203, doi:10.1111/j.1365-2133.1995.tb05013.x, PMID 7888355.
- ↑ Caroline M. Owen, J. A. Yell: Genital lichen sclerosus associated with incontinence. In: Journal of Obstetrics and Gynaecology. Band 22, Nr. 2, Januar 2002, ISSN 0144-3615, S. 209–210, doi:10.1080/01443610120113454, PMID 12521711.
- ↑ C.B. Bunker: Male genital lichen sclerosus and tacrolimus. In: British Journal of Dermatology. Band 157, Nr. 5, November 2007, ISSN 0007-0963, S. 1079–1080, doi:10.1111/j.1365-2133.2007.08179.x, PMID 17854373.
- ↑ Andreas R. Günthert, Melanie Faber, Gabriele Knappe, Simin Hellriegel, Günter Emons: Early onset vulvar Lichen Sclerosus in premenopausal women and oral contraceptives. In: European Journal of Obstetrics & Gynecology and Reproductive Biology. Band 137, Nr. 1, März 2008, S. 56–60, PMID 18055095 (elsevier.com [abgerufen am 4. Januar 2020]).
- ↑ Y.-Z. Li, Y. Wu, Q.-H. Zhang, Y. Wang, J.-H. Zhen: Hypoxia-ischaemia is involved in the pathogenesis of vulvar lichen sclerosus. In: Clinical and Experimental Dermatology. Band 34, Nr. 8, Dezember 2009, ISSN 1365-2230, S. e531–536, doi:10.1111/j.1365-2230.2009.03571.x, PMID 20055833.
- ↑ Eduardo Calonje, Thomas Brenn, Alexander Lazar, Steven D. Billings: McKee's pathology of the skin with clinical correlations. Fifth edition Auflage. Elsevier, ohne Ort 2020, ISBN 978-0-7020-7552-0, S. 487.
- ↑ V. M. Yates, C. M. King, V. K. Dave: Lichen sclerosus et atrophicus following radiation therapy. In: Archives of Dermatology. Band 121, Nr. 8, August 1985, ISSN 0003-987X, S. 1044–1047, PMID 4026344.
- ↑ a b c F.M. Lewis, F.M. Tatnall, S.S. Velangi, C.B. Bunker, A. Kumar: British Association of Dermatologists guidelines for the management of lichen sclerosus, 2018. In: British Journal of Dermatology. Band 178, Nr. 4, April 2018, ISSN 0007-0963, S. 839–853, doi:10.1111/bjd.16241, PMID 29313888.
- ↑ H. J. Wallace: Lichen sclerosus et atrophicus. In: Transactions of the St. John's Hospital Dermatological Society. Band 57, Nr. 1, 1971, ISSN 0036-2891, S. 9–30, PMID 5570266.
- ↑ a b Gudula Kirtschig et al.: European Dermatology Forum Guideline on Lichen sclerosus. (PDF) In: European Dermatology Forum. 30. März 2018, abgerufen am 5. Januar 2020.
- ↑ Eduardo Calonje, Thomas Brenn, Alexander Lazar, Steven D. Billings: McKee's pathology of the skin with clinical correlations. Fifth edition Auflage. Elsevier, ohne Ort 2020, ISBN 978-0-7020-7552-0, S. 489.
- ↑ J. A. Carlson, P. Lamb, J. Malfetano, R. A. Ambros, M. C. Mihm: Clinicopathologic comparison of vulvar and extragenital lichen sclerosus: histologic variants, evolving lesions, and etiology of 141 cases. In: Modern Pathology: An Official Journal of the United States and Canadian Academy of Pathology, Inc. Band 11, Nr. 9, September 1998, ISSN 0893-3952, S. 844–854, PMID 9758364.
- ↑ A. Larre Borges, D. Tiodorovic-Zivkovic, A. Lallas, E. Moscarella, S. Gurgitano: Clinical, dermoscopic and histopathologic features of genital and extragenital lichen sclerosus: Features of genital and extragenital lichen sclerosus. In: Journal of the European Academy of Dermatology and Venereology. Band 27, Nr. 11, November 2013, S. 1433–1439, doi:10.1111/j.1468-3083.2012.04595.x, PMID 22646723.
- ↑ Yuri Rojavin, Christopher J. Salgado, Patrick W. Hsu, Jun Liu, James K. Aikins: The surgical management of vulvar lichen sclerosus refractory to medical management. In: Journal of Plastic, Reconstructive & Aesthetic Surgery. Band 61, Nr. 7, Juli 2008, S. 848–849, PMID 18439888 (elsevier.com [abgerufen am 5. Januar 2020]).
- ↑ Lara J. Burrows, Alia Creasey, Andrew T. Goldstein: The Treatment of Vulvar Lichen Sclerosus and Female Sexual Dysfunction. In: The Journal of Sexual Medicine. Band 8, Nr. 1, Januar 2011, S. 219–222, PMID 20955314 (elsevier.com [abgerufen am 5. Januar 2020]).
- ↑ G. L. Tasker, F. Wojnarowska: Lichen sclerosus. In: Clinical and Experimental Dermatology. Band 28, Nr. 2, März 2003, ISSN 0307-6938, S. 128–133, doi:10.1046/j.1365-2230.2003.01211.x, PMID 12653695.